Ya está aquí, puntual a su cita, como cada año, la temida bronquiolitis.
En pocos días los pediatras tendremos las consultas rebosando de niños con dificultad respiratoria.
“Doctor, lo he llevado dos veces a urgencias porque tosía mucho y tenía moquitos y me decían que era un catarro de vías latas. Ayer, como lo vi más agobiado lo volví a llevar y me dijeron que tenía bronquiolitis”.
Esta será la historia más repetida en nuestras consultas en los próximos días.
Ya he hablado de otros cuadros respiratorios como las bronquitis, las laringitis,…
Hoy es el turno de LA BRONQUIOLITIS.
¿Qué es la bronquiolitis?
Es una infección respiratoria producida por virus en la que se inflaman los bronquios y los bronquiolos, que son las vías aéreas o conductos más pequeños que llevan el aire dentro del pulmón.
¿Otra vez un virus?, ¿sabemos qué virus es?
El más frecuentemente es el VRS, virus respiratorio sincitial. Aunque también puede ser producida por otros virus respiratorios.
Estos virus comienzan produciendo un cuadro de catarro y, a veces, pocas veces, el catarro se “baja” al pecho. Pues digamos que el VRS, dentro de los virus respiratorios, es el que con más frecuencia se “baja” al pecho.
Este virus circula en los meses fríos, por tanto, es más frecuente de noviembre a marzo.
¿A quién afecta?
Afecta a los niños y niñas menores de 2 años, sobre todo a los menores de 6 meses.
¿Cómo se contagia?
Como todos los virus respiratorios se contagia a través del contacto directo de secreciones respiratorias (los niños comparten objetos que chupan, beben de la misma botellita,…) y a través de las gotitas de saliva que soltamos al hablar o estornudar.
¿Cuáles son los síntomas?
Prácticamente todos los bebés comienzan con un catarro de vías altas, como otras muchas veces, con tos, estornudos, mucosidad, congestión nasal, … Lo que ocurre es que cuando el virus que produce el catarro es el VRS, se puede “bajar” al pecho y provocar la inflamación de los bronquios y bronquiolos.
A las familias les explico en la consulta que la vía aérea de los bebés en su parte más ancha, es decir, en la tráquea es poco más ancha que un macarrón. Ésta se divide en dos bronquios principales, que se subdividen, a su vez, y éstos vuelven a dividirse,… siendo la parte final de vía respiratoria como los pelillos finales de las raíces de una planta.
Pues bien, estos pelillos son los que se inflaman, de tal manera que el aire no puede fluir con facilidad por la vía respiratoria y esto es lo que da lugar al resto de los síntomas: dificultad para respirar (respiración rápida, marcando las costillas o moviendo mucho el abdomen), “silbidos” u otros ruidos al auscultar al niño.
Como consecuencia de esta dificultad respiratoria los bebés pueden tener dificultad para alimentarse, tener vómitos, e incluso, atragantarse.
Como en cualquier otra infección es frecuente exista fiebre.
¿Cuándo debe consultar al pediatra?
Si el bebé rechaza la alimentación o respira más rápido o con más dificultad de deberemos acudir al pediatra. Lo haremos de forma urgente si:
- al respirar se le hunden las costillas.
- respira muy agitado.
- rechaza la alimentación porque se asfixia mientras come.
- la fiebre es muy alta.
- hace pausas respiratorias
- presenta una coloración azulada de los labios o las uñas.
¿Cómo se diagnostica?, ¿es necesario hacer pruebas?
Se diagnostica por la historia clínica y la exploración.
Es frecuente que “al inicio de la temporada”, y sobre todo en los niños que llegan a ingresar, se saque una muestra del moco nasal para ver si la infección es producida por el VRS. Una vez que estamos en plena epidemia asumimos que cualquier cuadro respiratorio de pecho es producido por el VRS.
Es frecuente que se mida la oxigenación en sangre con un sensor que emite una luz roja que ponemos en los dedos de manos o pies.
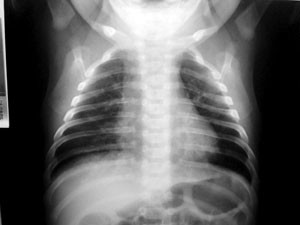
En ocasiones, aunque no es lo habitual puede ser necesario la realización de una analítica sanguínea, de orina o radiografía de tórax.
¿Cuánto tiempo dura?
En un cuadro respiratorio “muy pesado”. La bronquiolitis en sí dura entre una y dos semanas pero la tos puede persistir durante varias semanas más.
¿Se puede volver a padecer?
Algunos niños, especialmente los menores de un año, tras haber padecido una bronquiolitis, pueden presentar dificultad respiratoria con los cuadros catarrales.
¿Qué puedo hacer en mi casa para ayudar a mi bebé?
La mayoría de los medicamentos anticatarrales NO se han demostrado eficaces en la bronquiolitis, pero existen determinadas medidas que harán que el bebé pueda respirar mejor y se encuentre más confortable:
- Lavados nasales frecuentes, especialmente antes de las tomas.
- Posición semiincorporada, metiendo una rollito debajo del colchón
- Fraccionar las tomas. Es preferible que haga más tomas pero de menor cantidad.
- Si tiene fiebre, realizar medidas físicas (destaparlo,…) o administrar antitérmicos (paracetamol o ibuprofeno, este último en mayores de 6 meses).
Mi bebé es prematuro, ¿tiene más riesgo?
Sí, los bebés prematuros debemos tener especial cuidado ante un cuadro de bronquiolitis.
Pero también hay que tener especial cuidados con los bebés menores de un mes y los bebés con algún problema de corazón o de pulmón.
¿Existe vacuna?
No es una vacuna en sí, realmente son los anticuerpos (defensas) frente al virus. Es un tratamiento muy caro (aprox. 6000 €) y que sólo está justificado en niños de riesgo especial (grandes prematuros, bebés con problemas cardiacos,…).
En algunos bebés de riesgo como los grandes prematuros o bebés con problemas cardiacos se utiliza este tratamiento (palivizumab), con una dosis mensual en los meses fríos.
Pero, ¿qué puedo hacer para prevenir el contagio?
Debido al mecanismo de transmisión que he comentado antes es importante para prevenir el contagio:
- Lavado frecuente de manos, especialmente las personas acatarradas, antes y después de coger al bebé.
- Evitar los lugares muy concurridos, especialmente si hay muchos niños (guardería, …)
- Evitar la exposición al humo del tabaco.
- Prolongar la lactancia materna.
Comparte esta información si piensas que puede ser útil para otras familias